Особенности лечения артериальной гипертензии
Методические рекомендации
Особенности лечения артериальной гипертензии
Омск, 2009 г.
Содержание
Введение. 3
Глава 1. Синдром артериальной гипертензии. 4
1.1 Классификация артериальной гипертензии. 4
1.2 Диагностика артериальной гипертензии. 5
1.3 Алгоритмы лечения артериальной гипертензии. 14
1.4 Правила измерения артериального давления. 30
Глава 2. Артериальная гипертензия в пожилом возрасте. 32
2.1 Особенности органов и систем стареющего организма. 32
2.2 Артериальная гипертензия и сопутствующие заболевания у пожилых пациентов 38
2.3 Антигипертензивная терапия в пожилом возрасте. 44
Глава 3. Гипертензивный криз. 47
3.1 Причины возникновения и патогенез. 47
3.2 Клиническая картина и классификация. 48
3.3 Диагностика и тактика лечения гипертензивного криза. 50
3.4 Осложнения и показания к госпитализации. 53
Заключение. 55
В Российской Федерации, как и во всем мире, артериальная гипертензия (далее АГ) остается одной из самых актуальных проблем кардиологии. Это связано с тем, что АГ, во многом обуславливающая высокую сердечно-сосудистую заболеваемость и смертность, характеризуется широкой распространенностью и, в то же время, отсутствием адекватного контроля в масштабе популяции.
«Молчаливый и таинственный убийца» - так часто образно называют артериальную гипертензию, потому что у многих людей это заболевание протекает бессимптомно и первыми клиническими проявлениями нередко бывает мозговой инсульт или инфаркт миокарда.
В популяции более чем у 95% больных АГ с помощью имеющихся методов диагностики и обследования причину повышенного артериального давления (далее АД) выявить не удается.
Согласно современным критериям в России 39% мужчин и 41% женщин, в возрасте 18 лет и старше страдают артериальной гипертензией. При этом особую тревогу вызывает то обстоятельство, что только 37% мужчин и 60% женщин знают, что у них АГ, из них лечатся только 21% мужчин и 45% женщин.
Распространенность АГ среди мужчин несколько ниже, чем среди женщин, т.к. женщины лучше информированы о наличии у них заболевания, чаще лечатся.
У мужчин и у женщин отмечается увеличение АГ с возрастом. До 40 лет АГ - преобладает среди мужчин, после 50 лет этот показатель существенно выше среди женского населения.
Таким образом, полученные данные свидетельствуют о высокой распространенности АГ в Российской Федерации.
Глава 1. Синдром артериальной гипертензии
Принятые в 2008 г. Российские рекомендации (третий пересмотр, ВНОК) по диагностике и лечению артериальной гипертензии ставят своей задачей выработать единый диагностический и лечебный подход у терапевтов и кардиологов, которые наблюдают пациентов с повышенным артериальным давлением.
1.1 Классификация артериальной гипертензии
Артериальная гипертензия – синдром повышения АД при «гипертонической болезни» и «симптоматических артериальных гипертензиях».
Гипертоническая болезнь (Г.Ф. Ланг, 1948 г.) – эссенциальная гипертензия (повышение АД без известных причин).
Симптоматические артериальные гипертензии – повышение АД в связи с известными, часто устраняемыми, причинами (распространенность 5 – 7 – 10% от всех случаев повышенного АД).
Гипертония определяется как уровень систолического АД более 140 мм.рт.ст., диастолического более 90 мм.рт.ст. у лиц, не принимающих антигипертензивных препаратов.
Таблица 1.
Классификация АД по уровню
| Категория | АДс (мм рт.ст.) | АДд (мм рт.ст.) |
| Нормальное АД | ||
| Оптимальное | < 120 | <80 |
| Нормальное | < 130 | <85 |
| Высокое нормальное | < 130-139 | 85-89 |
| Артериальная гипертензия | ||
| АГ 1-й степени ("мягкая") | 140-159 | 90-99 |
| Подгруппа: пограничная | 140-149 | 90-94 |
| АГ 2-й степени ("умеренная") | 160-179 | 100-109 |
| АГ 3-й степени ("тяжелая") | > 180 | >110 |
| Изолированная систолическая гипертензия | > 140 | <90 |
| Подгруппа: пограничная | 140-149 | <90 |
1.2 Диагностика артериальной гипертензии
Определение стабильности и степени повышения АД.
Исключение симптоматической АГ или идентификация ее формы
Выявление факторов риска сердечно-сосудистых заболеваний (ССЗ).
Диагностика поражения органов мишеней (ПОМ).
Выявление сопутствующих клинических состояний.
Определение группы риска.
Определение стабильности и степени повышения АД
На приеме:
На каждой руке не менее двух измерений с интервалом не менее минуты (при разнице ≥5 мм рт. ст. – 1 дополнительное измерение); конечное АД – среднее из двух последних измерений;
При незначительном повышении АД – повторное измерение (2 – 3 раза) через несколько месяцев;
При выраженном повышении АД, наличии ПОМ, высоком и очень высоком риске ССЗ – повторные измерения через несколько дней.
ЕСЛИ данных измерения АД в кабинете врача недостаточно:
Измерение АД в домашних условиях:
норма < 135/85 мм рт. ст.
Суточное мониторирование АД:
ориентировочные границы нормы:
днем – 130 - 135/85 мм рт. ст.;
ночью – 120/70 мм рт. ст.;
степень ночного снижения АД – 10-20%.
АГ диагностируется:
при АД ≥140/90 мм рт. ст. измеренном врачом;
при АД ≥135/85 мм рт. ст. измеренном самостоятельно пациентом;
при среднесуточном АД ≥125/80 мм рт. ст. по результатам СМАД.
Критерии стратификации риска.
Факторы риска
Основные:
Мужчины > 55 лет;
Женщины > 65 лет;
Курение;
Холестерин > 6,5 ммоль/л;
Семейный анамнез ранних сердечно-сосудистых заболеваний (у женщин < 65 лет, у мужчин < 55 лет);
Сахарный диабет;
Окружность талии у мужчин >102 см, у женщин > 88 см (абдоминальное ожирение);
Больным с ожирением (ИМТ>30) или избыточной массы тела (ИМТ=25-30).
Дополнительные факторы риска, негативно влияющие на прогноз больного с АГ:
Снижение холестерина ЛПВП;
Повышение холестерина ЛПНП;
Микроальбуминурия при диабете;
Нарушение толерантности к глюкозе;
Ожирение;
Малоподвижный образ жизни;
Повышение фибриногена;
Дефицит эстрогенов;
Повышение гемоцистеина;
Повышение С – реактивного белка.
Социально-экономическая группа риска (психосоциальные факторы).
Поражение органов мишеней.
Физикальные признаки:
головной мозг – аускультация шумов над сонными артериями; двигательные или сенсорные расстройства;
сетчатка глаза – изменения сосудов глазного дна;
сердце – усиление верхушечного толчка, нарушения ритма сердца, симптомов ХСН (хрипы в легких, периферические отеки, размеры печени);
периферические артерии: отсутствие, ослабление или асимметрия пульса, похолодание конечностей, симптомы ишемии кожи.
Таблица 2.
Данные инструментального обследования.
| Орган – мишень | Необходимые обследования |
СЕРДЦЕ: гипертрофия миокарда и диастолическая дисфункция левого желудочка | ЭКГ индекс Соколова-Лайона: (SVl + RV5 – 6) >38 мм Корнельское произведение: ((RAVL + SV5) мм х QRS мс) >2440 мм х мс ЭхоКГ ИММ ЛЖ >125 г/м2 (муж) ИММ ЛЖ >110 г/м2 (жен) |
СОСУДИСТЫЕ ПОРАЖЕНИЯ ГОЛОВНОГО МОЗГА: Острые: Транзиторные ишемические атаки Инсульт Хронические: Начальные проявления ЦВН Дисциркуляторная энцефалопатия | Консультация невролога При необходимости – углубленное неврологическое обследование (УЗДГ, КТ, МРТ, ЭЭГ, ангиография и т.д.) |
ПОЧКИ: «Гипертоническая почка» Почечная недостаточность Стабилизация АГ | Креатинин крови: 115-133 мкмоль/л (муж) 107-124 мкмоль/л (жен) Суточная альбуминурия >30-300 мг/сут СКФ <60 мл/мин/1,73 м2 клиренс креатинина < 60 мл/мин отношение альбумин/креатинин в моче ≥2,5 мг/ммоль (муж) ≥3,5 мг/ммоль (жен) |
ГЛАЗНОЕ ДНО: Гипертоническая ангиоретинопатия | Консультация окулиста Симптом Салюса-Гуна |
КРУПНЫЕ АРТЕРИИ: Атеросклероз | Ультразвуковое исследование сосудов утолщение стенки артерии – (ТИМ >0,9 мм) атеросклеротические бляшки магистральных сосудов скорость пульсовой волны от сонной к бедренной артерии >12 м/с лодыжечно/плечевой индекс <0,9 |
Ассоциированные (сопутствующие) клинические состояния:
ЦЕРЕБРО-ВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
Ишемический инсульт
Геморрагический инсульт
Транзиторная ишемическая атака
ЗАБОЛЕВАНИЯ СЕРДЦА
Инфаркт миокарда
Стенокардия
Коронарная реваскуляризация
Застойная сердечная недостаточность
ЗАБОЛЕВАНИЯ ПОЧЕК
Диабетическая нефропатия
ХПН (креатинин муж >133 мкмоль/л, жен >124 мкмоль/л)
Протеинурия >300 мг/сут
СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
Расслаивающая аневризма аорты
Симптомное поражение периферических артерий
ГИПЕРТОНИЧЕСКАЯ РЕТИНОПАТИЯ
Геморрагии и экссудаты
Отек соска зрительного нерва
САХАРНЫЙ ДИАБЕТ
Глюкоза крови натощак >7 ммоль/л
Глюкоза крови после еды или через 2 часа после приема 75 г глюкозы >11 ммоль/л
МЕТАБОЛИЧЕСКИЙ СИНДРОМ
Абдоминальное ожирение (ОТ >94 см (муж) >80 см (жен)
Дислипидемия ХС ЛНП >3,0 ммоль/л
ХС ЛВП <1,0 ммоль/л для мужчин или
<1,2 ммоль/л для женщин
ТГ >1,7 ммоль/л
Гипертония АД ≥140/90 мм рт.ст.
Гликемия натощак ≥6,1 ммоль/л
НТГ – 2 часа после 75 г глюкозы ≥7,8 и ≤11,1 ммоль/л
Таблица 3.
Оценка риска сердечно-сосудистых осложнений у больных с АГ с целью определения прогноза
| Другие ФР*, ПОМ** или АКС*** | Уровень АД, мм рт.ст. | |||
| высокое нормальное 130-139/85-89 | АГ 1-й степени 140-159/90-99 | АГ 2-й степени 160-179/100-109 | АГ 3-й степени ≥180/110 | |
| Нет ФР | Незначимый риск | Низкий добавочный риск | Умеренный добавочный риск | Высокий добавочный риск |
| 1-2 ФР | Низкий добавочный риск | Умеренный добавочный риск | Умеренный добавочный риск | Очень высокий добавочный риск |
| 3 и более ФР или ПОМ, СД, МС | Высокий добавочный риск | Высокий добавочный риск | Высокий добавочный риск | Очень добавочный высокий риск |
| АКС | Очень добавочный высокий риск | Очень добавочный высокий риск | Очень добавочный высокий риск | Очень добавочный высокий риск |
* ФР - факторы риска ** ПОМ - поражение органов-мишеней ***АКС - ассоциированные клинические состояния
Уровни риска (риск инсульта или инфаркта миокарда в ближайшие 10 лет):
низкий риск (1) = менее 15%; средний риск (2) = 15 - 20%; высокий риск (3) = 20 - 30%; очень высокий риск (4) = 30% или выше
Стратификация пациентов по степени риска.
У больных АГ прогноз зависит не только от уровня АД. Наличие сопутствующих факторов риска, степень вовлечения в процесс органов-мишеней, а также наличие ассоциированных клинических состояний имеет большее значение, чем степень повышения АД, в связи с чем в современную классификацию необходимо ввести стратификацию больных в зависимости от степени риска. Метод определения уровня риска для каждого отдельного пациента, дает четкое представление о долговременном прогнозе и облегчает принятие решения о сроках начала, характере антигипертензивной терапии и целевом уровне АД. Особенная ценность вышеописанного подхода заключается в том, что уровень АД утрачивает главенствующую роль в выборе тактики лечения.
Вместо стадии болезни, определяемой выраженностью органных повреждений, введено разделение пациентов по степени риска, что позволит учитывать существенно большее количество объективных параметров, облегчит оценку индивидуального прогноза и упростит выбор тактики лечения.
Риск 1.
Эта группа включает всех мужчин и женщин младше 60 лет с широким диапазоном колебаний АД от 1 до 3 степени при отсутствии факторов риска, поражения органов-мишеней и сопутствующих сердечно-сосудистых заболеваний. Риск развития сердечно-сосудистых осложнений в ближайшие 10 лет составляет менее 15%.
Риск 2.
Эта группа включает пациентов с широким диапазоном колебаний АД. Принципиальным признаком принадлежности к этой группе является наличие до 3-х факторов риска, при отсутствии поражений органов – мишеней и/или сопутствующих заболеваний. Иными словами, эта группа объединяет пациентов с незначительным повышением АД и многочисленными факторами риска с пациентами с выраженным повышением АД, но с небольшим количеством факторов риска. Риск развития сердечно-сосудистых осложнений в ближайшие 10 лет в этой I группе составляет 15-20%.
Риск 3.
К этой категории относятся пациенты, имеющие более 3 факторов риска и/или поражение органов-мишеней, и/или сахарный диабет, независимо от степени АГ. В эту группу, в которой показана безотлагательная медикаментозная терапия, могут быть включены пациенты с нормальным повышенным АД при условии наличия сахарного диабета. Риск развития сердечнососудистых осложнений в ближайшие 10 лет в группе более 20%.
Риск 4.
К этой группе относят пациентов при наличии ассоциированных заболеваний (стенокардия и/или перенесенный инфаркт миокарда, операция реваскуляризации, сердечная недостаточность, перенесенные мозговой инсульт или транзиторная ишемическая атака, нефропатия, ХПН, поражение периферических сосудов, ретинопатия III-IV ст.) независимо от степени повышения АД, а также пациентов со степенью 3 повышения АД, за исключением пациентов с отсутствием факторов риска. Риск развития сердечно-сосудистых осложнений в ближайшие 10 лет в этой группе превышает 30%.
Лабораторные и инструментальные методы исследования при артериальной гипертензии
Исследования, рекомендуемые обязательно:
общий анализ крови и мочи;
уровень глюкозы крови натощак;
уровень ОХС, ХСЛВП, ТГ, креатинина, мочевой кислоты, калия;
ЭКГ.
Дополнительно рекомендуемые исследования:
ЭхоКГ
рентгенография органов грудной клетки;
УЗИ почек и надпочечников;
УЗИ брахиоцефальных и почечных артерий;
СРБ в сыворотке крови;
анализ мочи на бактериоурию, количественная оценка протеинурии;
определение МАУ (обязательно при СД);
консультация окулиста.
Углубленное исследование:
осложненная АГ – оценка функционального состояния мозгового кровотока, миокарда, почек;
выявление вторичных форм АГ – исследование альдостерона, кортикостероидов плазмы крови, активности ренина, катехоламинов и их метаболитов в суточной моче, брюшная аортография, КТ или МРТ надпочечников или головного мозга и пр.
Дифференциальный диагноз симптоматических артериальных гипертензий (САГ)
Основные группы САГ:
нефрогенные гипертензии;
эндокринные гипертензии;
гемодинамические гипертензии;
гипертензии, обусловленные поражением ЦНС;
лекарственные АГ.
Анамнестические признаки, позволяющие заподозрить САГ:
дебют АГ в возрасте младше 20 или старше 60 лет;
остро возникшее и стойкое повышение АД;
первично-злокачественное течение АГ;
очень высокое АД;
наличие симпатоадреналовых кризов;
указание на любое заболевание почек в анамнезе или гестационную
гипертензию;
наличие даже минимальных изменений в осадке мочи или протеинурии.
Ключевые моменты анамнеза:
семейный анамнез почечных заболеваний (поликистоз почек);
анамнез почечных заболеваний, инфекций мочевого пузыря, гематурии, злоупотребления анальгетиками (ренопаренхиматозные заболевания);
употребление различных лекарств или веществ (оральные контрацептивы, ГКС, НПВС, кокаин, эритропоэтин, циклоспорин);
пароксизмы потоотделения, головных болей, тревоги, сердцебиений (феохромоцитома);
мышечная слабость, парестезии, судороги (альдостеронизм).
Физикальные признаки, позволяющие заподозрить вторичные АГ:
симптомы болезни и синдрома Иценко-Кушинга (диспластическое ожирение, стрии, «кукольное лицо» и т.п.);
нейрофиброматоз кожи (может указывать на феохромоцитому);
при пальпации увеличенные почки (поликистоз почек, объемные образования);
аускультация области живота – шумы над областью брюшного отдела аорты, почечных артерий (стеноз почечных артерий – вазоренальная АГ);
аускультация области сердца – грудной клетки (коарктация аорты, заболевания аорты);
ослабленный или запаздывающий пульс на бедренной артерии и сниженный уровень АД на бедренной артерии (коарктация аорты, неспецифический аортоартериит).
Таблица 4.
Диагностика вторичной АГ
| Форма АГ | Основные методы диагностики |
| Почечные | |
| Реноваскулярная АГ | Инфузионная ренография Сцинциграфия почек Допплеровское исследование кровотока в почечных сосудах Аортография Раздельное определение ренина при катетеризации почечных вен |
| Гломерулонефрит | Проба Реберга, суточная потеря белка Биопсия почки |
| Хронический пиелонефрит | Инфузионная урография Посевы мочи |
| Эндокринные | |
| Первичный гиперальдостеронизм (синдром Конна) | Пробы с гипотиазидом и верошпироном Определение уровня альдостерона и активности ренина плазмы Компьютерная томография надпочечников, МРТ |
| Синдром или болезнь Кушинга | Определение уровня кортизола в крови Определение уровня экскреции оксикортикостероидов с мочой Проба с дексаметаоном Визуализация надпочечников и гипофиза (УЗИ, компьютерная томография, МРТ) |
| Феохромоцитома и другие хромафинные опухоли | Определение уровня катехоламинов и их метаболитов в крови и в моче Визуализация опухоли (КТ, УЗИ, сцинциграфия, МРТ) |
| Гемодинамические АГ | |
| Коарктация аорты | Допплеровское ультразвуковое исследование магистральных сосудов, аортография |
| Недостаточность аортальных клапанов | ЭХОКГ |
| Синдром нарушения дыхания во сне | Полисомнография |
1.3 Алгоритмы лечения артериальной гипертензии
Цели лечения:
Краткосрочные - снижение АД на 10-15% от исходного уровня.
Среднесрочные - достичь целевого АД в ближайшие 3-6 мес., снижение Ад на 10-15 % каждые 2-3 недели, т.е. постепенно.
Долгосрочные - влияние на конечные точки лечения, т.е.: церебральные сосуды, сердце, периферические сосуды > 6 мес. от начала лечения.
Немедикаментозные методы включают в себя:
Отказ от курения.
Отказ от курения является одним из наиболее значимых факторов изменения образа жизни в плане предотвращения как сердечно-сосудистых, так и заболеваний других органов.
Снижение избыточного веса.
Избыточная масса тела является важным фактором, предрасполагающим к повышению уровня АД. Более 10% пациентов с артериальной гипертонией страдают избыточной массой тела. Уменьшение веса на 5 кг у большинства гипертоников ведет к снижению АД и оказывает благоприятное воздействие на ассоциированные факторы риска, в том числе инсулинорезистентность, диабет, гиперлипидемию, гипертрофию левого желудочка. Снижение уровня АД при уменьшении массы тела может быть потенцировано одновременным увеличением физической активности, уменьшением потребления алкоголя и поваренной соли.
Уменьшение употребления алкоголя.
Существует линейная зависимость между употреблением алкоголя, уровнем АД и распространенностью гипертонии в популяции. Кроме того, алкоголь ослабляет эффект антигипертензивных препаратов. Больным гипертонией, употребляющим алкоголь, следует рекомендовать уменьшение употребления алкоголя до не более 20-30 г этанола в день для мужчин, и не более 10-20 г этанола в день для женщин.
Ограничение употребления алкоголя до 2 порций день соответствует ≈
720 мл пива
300 мл винадля мужчин
90 мл виски
и в 2 раза меньше доза для женщин
Уменьшение употребления поваренной соли.
Эпидемиологические данные свидетельствуют о взаимосвязи употребления поваренной соли с пищей и распространенностью гипертонии. Наиболее чувствительными к снижению употребления соли являются лица с избыточным весом и пожилые пациенты. Рандомизированные контролируемые исследования показали, что снижение употребления соли с 10,5 г до 4,7-5,8 г в день снижает уровень систолического АД на 4-6 мм рт.ст. У пожилых пациентов снижение употребления соли до 2,3 г в день не сопровождается какими-либо нежелательными явлениями и привело к существенному снижению потребности в медикаментозном лечении гипертонии.
Физиологическая суточная норма составляет 5-6 г. Население России употребляет в среднем 10-15 г. в сутки.
Комплексная модификация диеты.
Комплексная модификация диеты включает в себя рекомендации по увеличению в рационе пациентов, страдающих гипертонической болезнью, фруктов и овощей, продуктов, богатых калием, магнием, кальцием, увеличение употребления рыбы и морепродуктов, снижение употребления жиров животного происхождения.
Увеличение физической активности.
Рекомендуется умеренная аэробная физическая нагрузка, например быстрая ходьба пешком, плавание в течение 30-45 мин 3-4 раза в неделю. Более интенсивная физическая нагрузка (бег) обладает менее выраженным гипотензивным эффектом. Изометрические нагрузки, такие как поднятие тяжестей, могут оказывать прессорное воздействие препаратов при одинаковой степени снижения АД.
Немедикаментозную программу снижения АД следует рекомендовать всем пациентам независимо от тяжести артериальной гипертензии и медикаментозного лечения.
Целевое АД
Таблица 5.
Рекомендации Европейского Общества АГ, Европейского Общества Кардиологов 2007 и ВНОК 2008
| Целевое АД у всех пациентов с АГ | <140/90 мм рт.ст. (не ниже 110/70 мм рт. ст.) |
| Целевое АД у пациентов с диабетом, ХПН, патологией ЦНС | <130/80 мм рт.ст. |
Информацию о целевом АД следует предоставить пациенту в устной и письменной форме!
Эффективная терапия реальна лишь при сочетании: опытный врач - мотивированный пациент!
Общие принципы ведения больных.
Если пациент отнесен к группе высокого и очень высокого риска, то следует назначить немедленный прием препаратов по поводу артериальной гипертензии. При необходимости назначается терапия по поводу других факторов риска и/или сопутствующих заболеваний. Поскольку группа среднего риска чрезвычайно гетерогенна по уровню АД и характеру факторов риска, то решение о сроке начала медикаментозной терапии принимает врач. Допустимо наблюдение за больным с контролем АД в течение нескольких недель (до 3-6 мес) до принятия решения о назначении лекарственной терапии. Ее следует начать при сохранении уровня АД более 140/90 мм рт-ст.
В группе низкого риска рекомендуется провести более длительное наблюдение за больным (6-12 мес) перед принятием решения. Лекарственную терапию в этой группе назначают при сохраняющемся уровне АД более 150/95 мм рт. ст.
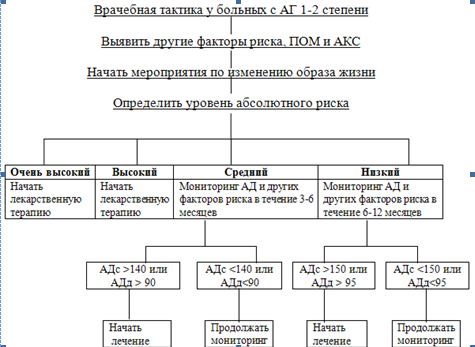
Схема 1. Алгоритм ведения больных с АГ 1-2 степени.
Общие принципы медикаментозного лечения артериальной гипертензии включают:
Начало лечения с минимальных доз одного препарата.
Переход к препаратам другого класса при недостаточном эффекте лечения или плохой переносимости после увеличения дозы первого препарата или добавления второго.
Использование препаратов длительного действия для достижения 24-часового эффекта при однократном приеме. Применение таких препаратов обеспечивает более мягкое и длительное гипотензивное действие с более интенсивной защитой органов-мишеней, а также высокую приверженность пациентов лечению.
Использование оптимальных сочетаний препаратов для достижения максимального гипотензивного действия и минимизации побочных проявлений действия препаратов.
В настоящее время необходима широкая и обязательная комплексная пропаганда современной тактики ведения пациентов с АГ.
Тактика, направленная на достижение современных целей старыми методами (с использованием короткодействующих препаратов, обеспечивающих быстрое, часто избыточное снижение АД), может привести к нежелательным последствиям и необоснованной дискредитации современной тактики.
Начало медикаментозной терапии.
В группах пациентов высокого и очень высокого риска рекомендуется безотлагательное начало медикаментозной терапии. В группах пациентов со средним и низким риском началу медикаментозной терапии предшествует оценка степени снижения АД и контроля других факторов риска при выполнении немедикаментозной программы лечения. Рекомендуемая продолжительность немедикаментозного лечения до назначения антигипертензивных препаратов в группе среднего риска составляет 6 мес. В группе низкого риска (степень 1) продолжительность строгого выполнения немедикаментозной программы составляет до 12мес.
Специального внимания требуют пациенты с повышенным нормальным АД (130-139/85-89 мм рт.ст.), у которых имеется сахарный диабет или почечная недостаточность и/или сердечная недостаточность. В этой группе больных требуется ранняя активная медикаментозная терапия, которая позволяет снизить прогрессирование осложнений.
Таблица 6.
Степени риска и тактика лечения больных с артериальной гипертензией.
| Степень гипертонии | Группа низкого риска | Группа среднего риска | Группа высокого и очень высокого риска |
| Нормальное повышенное АД (130-139/85-89) | Изменение образа жизни | Изменение образа жизни | Медикаментозная терапия٭٭ |
| Степень 1 (140-159/90-99) | Изменение образа жизни (в течение до 12 мес.) | Изменение образа жизни (в течение до 6 мес.)٭ | Медикаментозная терапия |
| Степень 2 и 3 (более 160/100) | Медикаментозная терапия | Медикаментозная терапия | Покушения на самоубийство и вопросы их профилактики среди пациентов психиатрических лечебных учреждений Проникающие ранения, тупые травмы, ожоги глаза Роль Bacillus cereus в этиологии пищевых отравлений Сиптоматика и лечение токсокароза Возможности судебно-медицинской экспертизы в установлении степени вреда здоровью
Актуально:
|