Цирроз печени
РЕФЕРАТ
НА ТЕМУ: ЦИРРОЗ ПЕЧЕНИ
2009г.
ЦИРРОЗ ПЕЧЕНИ (Cirrhosis hepatis)
Термин «цирроз печени» объединяет группу хронических заболеваний, при которых наблюдается сочетание прогрессирующего поражения паренхимы и интерстиция (стромы) печени с дистрофией печеночных клеток, очаговой регенерацией и преобладанием диффузного разрастания соединительной ткани, обусловливающим перестройку паренхимы печени, ее сосудистой системы с недостаточностью функций печени.
От цирроза следует отграничивать фиброз печени, при котором наблюдается только разрастание соединительной ткани в результате преимущественно локальных процессов (очагов некроза, абсцессов, инфильтратов, гранулем, гумм и др.).
Этиология цирроза печени разнообразна и во многом аналогична этиологии хронического гепатита.
Большое значение в развитии цирроза печени имеет вирусный гепатит, причем исход его в цирроз печени совершается не только через стадию хронического гепатита. Иногда наблюдается непосредственное развитие цирроза на фоне затяжных и рецидивирующих форм вирусного гепатита.
К развитию цирроза могут привести и другие факторы: воздействие токсических веществ, в частности четыреххлористого углерода, тринитротолуола, ряда нерационально принимаемых лекарственных средств (сульфаниламидных препаратов, солей золота и др.); хронические воспалительные заболевания желчных протоков, особенно внутрипеченочных (через стадию хронического холангиогепатита), заболевания, приводящие к застою желчи (желчнокаменная болезнь, реже дискинезия); алиментарная недостаточность (частичное белковое голодание, дефицит в пище витаминов, особенно цианокобаламина, пиридоксина, токоферола), а также эндогенная витаминная и белковая недостаточность, наблюдаемая при энтерите и энтероколите.
Особое значение в развитии цирроза имеет алкоголь (алкогольный цирроз). Употребление алкоголя, и особенно его суррогатов, создает условия для развития белковой и витаминной недостаточности; одновременно алкоголь усугубляет действие гепатотропных токсических веществ, создает относительную и абсолютную недостаточность липотропных веществ, подготавливая условия, усиливающие воздействие на печень вируса. Наконец, сам алкоголь обладает гепатотоксическим действием.
Согласно наблюдениям Лельбаха (1967), ежедневный прием алкоголя свыше 80 г опасен, а свыше 160 г — очень опасен в отношении развития цирроза печени. При этом А. С. Мухин показал важность временного фактора употребления алкоголя.
Различают также цирроз токсикоаллергический, развивающийся при диффузных болезнях соединительной ткани.
Однако у значительной части больных причину развития цирроза печени выяснить не удается.
Патогенез цирроза печени тесно связан с его этиологией, что накладывает особый отпечаток и на характер морфологических изменений в печени.
Механизм развития заболевания во многом аналогичен таковому при хроническом гепатите. В настоящее время большое значение придают аутоиммунным факторам.
В результате действия патогенного фактора возникают очаги некроза, в которых наряду с процессами регенерации частично происходит разрастание соединительной ткани. Так как при этом неизбежно поражаются сосуды и нарушается структура сосудистого русла печени, развивается тканевая гипоксия, способствующая дальнейшему разрастанию соединительной ткани. Отдельные очаги некроза, ведущие к образованию вначале локализованного процесса (фиброза), в дальнейшем, в силу нарушения кровоснабжения печени, приводят к диффузному поражению и к циррозу.
Разрастание соединительной ткани происходит в основном в трех направлениях: вокруг разветвлений воротной вены внутри печени, что характерно для портального цирроза; в очагах некроза в дольках печени, что свойственно преимущественно постнекротическому циррозу, и, наконец, при длительном существовании воспалительного процесса во внутрипеченочных желчных протоках (холангит, холангиолит) процесс через стадию перихолангиолита распространяется и на печень, что преимущественно свойственно одному из основных видов билиарного цирроза — холестатическому (перихолан-гиолитическому).
При нарушении обменных процессов сопутствующие им дистрофические изменения также могут явиться исходным фоном для медленного развития цирроза печени.
При структурных изменениях в паренхиме печени (постнекротический цирроз) нарушаются многообразные функции этого органа, что другим формам цирроза свойственно меньше. При билиарном, холангиолитическом циррозе существенно нарушается пигментный (желчный) обмен, а при портальном — относительно рано развиваются синдром портальной гипертензии и асцит. В последнем случае происходит развитие окольного (коллатерального) кровообращения, и часть крови, минуя печень, попадает в общий круг кровообращения, вследствие чего ряд поступивших из кишок токсических веществ не обезвреживается. Поэтому в некоторых случаях портального цирроза отмечается интоксикация без резко выраженной недостаточности печени. Разрастание соединительной ткани, в частности врастание соединительнотканных перегородок в паренхиму печени, сопровождается образованием анастомозов между разветвлениями воротной вены и печеночной артерии, иногда между веточками воротной и печеночных вен. Подобные сосудистые шунты такжеспособствуют переходу крови из системы воротной вены в общий кровоток, минуя печень, что приводит к нарушению ее питания и интоксикации.
В результате нарушения многочисленных функций печени при циррозе отмечаются изменения белковых показателей (гипопротеинемия, гипоальбуминемия, гипергаммаглобулинемия), в крови резко снижается уровень протромбина, изменяются уровень холестерина и характер гликемической кривой после нагрузки глюкозой, существенно нарушается антитоксическая (синтетическая) функция и др.
В патогенезе заболевания ведущее значение имеют две группы явлений: недостаточность печени и связанная с этим гепатаргия, а также синдром портальной гипертензии.
В развитии цирроза печени условно можно выделить две основные стадии: функциональной компенсации, когда самочувствие больного удовлетворительное, а показатели функционального исследования печени в норме или изменены незначительно, и недостаточности печени, которая может быть легкой, среднетяжелой и тяжелой (гепатаргия).
В основе развития портальной гипертензии лежит внутрипеченочный венозный блок.
При циррозе печени очень часто увеличивается селезенка, в некоторых случаях с явлениями гиперспленизма (анемия, лейкопения, тромбоцитопения), реже отмечается поражение поджелудочной железы, что, очевидно, связано с влиянием циррогенных факторов на эти органы.
Патоморфология. Единой патоморфологической классификации цирроза печени нет.
В настоящее время широкое распространение имеет Кубинская классификация (1956) с некоторыми модификациями, согласно которой различают три основных типа цирроза: постнекротический, портальный и билиарный (холестатический). Кроме того, различают смешанный тип и цирроз при болезнях обмена (гемохроматоз, гепатолентикулярная диетрофия, или болезнь Коновалова-Вильсона, и др.).
Выделяют три последовательные стадии цирроза: начальную, стадию сформировавшегося цирроза и конечную — дистрофическую.
Постнекротический цирроз характеризуется неравномерным разрастанием соединительной ткани в очагах некроза, вследствие чего печень в начале заболевания несколько увеличенная, имеет бугристую поверхность. Развитие постнекротического цирроза происходит циклически, соответственно рецидивирующему ценообразованию при хроническом процессе после перенесенного вирусного гепатита. Возможно и подострое развитие постнекротического цирроза на фоне тяжелого течения вирусного гепатита (узелковая гиперплазия Маршана).
Микроскопически в печени видны узлы (регенераты) и сохранившаяся
между ними неизмененная ткань печени, очаги некроза, дистрофически измененные клетки и между узлами различной величины — спавшиеся очаги подвергающейся коллагенизации стромы. На месте некротических участков наблюдается интенсивное разрастание соединительной ткани Всегда выявляется и воспалительная реакция.
При портальном циррозе печень уменьшена (вначале может быть увеличена), поверхность ее мелкозернистая. В далеко зашедшей стадии печень резко сморщивается и масса ее может уменьшиться до 900 г.
Для этого вида цирроза характерно разрастание соединительной ткани преимущественно вокруг внутрипеченочных разветвлений воротной вены. При этом резко деформируются дольки печени, образуются псевдодольки; в межузловой строме увеличивается количество ложных желчных канальцев. Одной из особенностей развития соединительной ткани является образование перегородок, фрагментирующих дольки печени и соединяющих центры их с желчными протоками.
В сформировавшейся и конечной стадиях развивается портальная гипертензия вследствие внутрипеченочного портального блока, при котором препятствие для оттока крови из системы воротной вены локализуется в ее внутрипеченочных разветвлениях. В результате развиваются коллатерали с варикозным расширением вен пищевода, желудка, прямокишечных вен, асцит и др.
Билиарный (холестатический) цирроз развивается на почве длительно существующего холангита, а также при длительном застое желчи. В результате холестаза печень увеличена, часто зеленого цвета, поверхность ее длительно остается гладкой и сморщивается только в конечной стадии. Соединительная ткань разрастается в виде обширных тяжей вдоль междольковых проточков и внутридольковых желчных канальцев при относительно небольшой узелковой регенерации. В морфологической картине отчетливы признаки нарушения выделения желчи: расширенные и переполненные желчью капилляры и протоки, нередко местами разрывающиеся и образующие «желчные озера». Воспалительный процесс локализуется по ходу околодольковых и внутридольковых желчных протоков и лимфатических сосудов. В дальнейшем разрастается соединительная ткань с «рассеканием» печеночной дольки на отдельные островки, появляются узлы регенерации. Наконец, встречается и смешанный цирроз, включающий морфологические особенности двух, реже — трех типов.
В 1974 г. Международная ассоциация по изучению болезней печени приняла классификацию цирроза печени, построенную на чисто морфологической основе. Согласно этой классификации, различают цирроз микронодулярный и макронодулярный, а также смешанную форму.
Микронодулярный (мелкоузловой) цирроз характеризуется наличием нескольких узлов примерно равной величины, диаметром не более 3 мм. Размер печени при этом типе цирроза может оставаться нормальным, но чаще все же несколько увеличен. Эта форма наиболее свойственна алкогольному циррозу а также встречается в начальных стадиях других типов цирроза печени.

Макронодулярный (крупноузловой) цирроз характеризуется развитием узлов величиной более 3 мм в диаметре, причем некоторые из них достигают значительных размеров (нескольких сантиметров), а сама печень при этом большей частью значительно увеличена, хотя в отдельных случаях может быть и уменьшена.
Смешанный цирроз характеризуется наличием в печени узлов различной величины и встречается относительно часто.
Клиника всех форм цирроза печени имеет ряд общих черт. Развитие цирроза происходит в большинстве случаев медленно и незаметно для больного.
Больные обычно жалуются на слабость, снижение или потерю трудоспособности, частые диспепсические явления (снижение или отсутствие аппетита, тошноту, реже рвоту, чувство распирания, тяжести и переполнения, в особенности после еды, в надчревной и правой подреберной области, обычно нерезкую боль, вздутие живота, нарушение стула). Отмечаются зуд кожи, носовые кровотечения (реже геморроидальные), кровавая рвота, снижение зрения в вечернее время («куриная слепота»), периодическое повышение температуры тела.
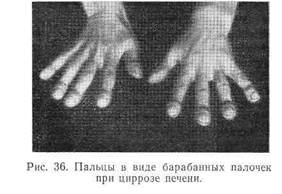
Питание больного вначале нормальное, в дальнейшем снижается, вплоть до кахексии. Кожа часто с серовато-грязным оттенком, наблюдается субиктеричность или выраженная желтуха, особенно при билиарном циррозе. На коже могут быть следы от расчесов, в тяжелых случаях — геморрагии. Иногда на коже появляются телеангиэктазии (паукообразные расширения артериальных сосудов — ангиомы, «сосудистые звездочки», впервые описанные С. П. Боткиным) (рис. 35), Нередко наблюдается гиперемия ладоней, иногда с желтушным оттенком (печеночная ладонь), а в более редких случаях — изменение ногтей в виде часовых стекол, нерезко выраженное утолщение дистальных фаланг пальцев («барабанные палочки», рис. 36). На коже, особенно на внутренней поверхности век, можно выявить очаги отложения холестерина (ксантелазмы). Изредка у мужчин наблюдается увеличение молочных желез (гинекомастия).
Печень вначале увеличена, в дальнейшем может постепенно уменьшаться, что особенно характерно для портального цирроза. Селезенка увеличена более чем у половины больных. Несколько реже развивается асцит, которому обычно предшествует вздутие живота, связанное с метеоризмом, развившимся в результате ухудшения резорбции газов в кишках при нарушении портального кровообращения.
При выраженной портальной гипертензии на коже живота, вначале на боковых поверхностях, обнаруживается расширение подкожных вен («голова медузы»). Нередко наблюдаются расширение прямокишечных вен, иногда тяжелые кровотечения из них, а также варикозное расширение нижних вен пищевода, реже — в области кардиального отдела желудка, при разрыве которых могут возникнуть угрожающие для жизни больного кровотечения, в большинстве случаев в виде кровавой рвоты.
Значительно нарушены многообразные функции печени, в конечной стадии развивается гепатаргия. Для последней характерны постепенно нарастающая депрессия, слабость, зуд кожи, угнетенность, спутанность, затем потеря сознания, появление особого сладковатого «печеночного запаха» изо рта, явления геморрагического диатеза и др.
О недостаточности печени свидетельствуют уробилинурия, часто повышение уровня прямого (конъюгированного) билирубина в крови, гипопротеинемия с гипергаммаглобулииемией, снижение β-липопротеидов, положительные коагуляционные (осадочные) реакции, повышение активности аминотрансфераз преимущественно за счет аспартатаминотрансферазы (ACT), повышение уровня фруктозобисфосфат-альдолазы и от части щелочной фосфатазы. Как правило, существенно снижаются антитоксическая (синтетическая), протромбинообразовательная (снижение протромбинового индекса крови), холестеринэстерифицирующая и другие функции печени. В тяжелых случаях нарастает уровень остаточного азота, развивается анемия, лейкопения, тромбоиитопения, увеличивается СОЭ.
Дополнительное диагностическое значение имеет радионуклидное сканирование печени с введением коллоидного раствора 198Ati (рис. 37).
В течении цирроза печени различают фазы ремиссии, сменяющиеся обострением процесса (активностью). Активность цирроза клинически проявляется ухудшением самочувствия, повышением температуры тела, нарастанием недостаточности печени. В результате снижения общей сопротивляемости организма часто присоединяются интеркуррентные заболевания.
Длительность цирроза исчислялась 3 — 5 годами, однако при современных способах лечения возможна и большая продолжительность жизни больных с временным сохранением трудоспособности. Возможно и быстрое прогрессирование заболевания, приводящее больного к гибели в течение 6—8 месяцев.

В последние десятилетия отмечается увеличение частоты развития на фоне цирроза злокачественной опухоли печени (цирроз-рак). По некоторым данным, такие случаи составляют 4—20 %. При этом в крови нередко обнаруживают афетоглобулин.
Постнекротический цирроз является самой частой формой, составляющей 30—50 %, а по другим данным — даже 85 % случаев. Заболевание чаще наблюдается среди мужчин преимущественно молодого и зрелого возраста.
В начальном периоде отмечаются постепенно нарастающая слабость, различные диспепсические явления, нерезкая боль в области печени, иногда зуд кожи. Во многих случаях наблюдается волнообразная желтуха. Усиление желтухи часто сочетается с усугублением недостаточности печени и нередко с повышением температуры тела. На коже при обострении появляются телеангиэктазии. Печень, как правило, значительно увеличена, неравномерно уплотнена, поверхность ее нередко неровная. Селезенка часто увеличена.
В стадии сформировавшегося цирроза наблюдается постепенное уменьшение печени. Появляются асцит, явления функциональной недостаточности печени. В конечной стадии отмечается истощение, вплоть до кахексии, печень резко уменьшается и обычно не прощупывается (отчасти из-за асцита). Вследствие значительной портальной гипертензии наблюдаются носовые, геморроидальные и пищеводные (кровавая рвота) кровотечения, поддерживаемые витаминной и протромбиновой недостаточностью. Кожа вследствие гиповитаминоза сухая, шелушащаяся, иногда имеет место гиперкератоз, хейлоз и пр. Развивается выраженная анемия и недостаточность печени вплоть до печеночной комы.
Портальный цирроз составляет в среднем 20—40 % случаев. Уже дав но эту форму цирроза, впервые описанную в 1819 г. Лаэннеком, связывают с употреблением алкоголя. Портальный цирроз обычно развивается после 40 лет, чаще у мужчин.
В начальном, или предасцитическом, периоде больные длительное время могут не знать о своем заболевании, и оно иногда распознается случайно. Со временем появляются слабость, быстрая утомляемость, чувство тяжести или неловкости в правой и реже в левой (увеличение селезенки) подреберной области. Постепенно могут присоединиться диспепсические явления, в том числе быстрая насыщаемость, метеоризм и др. В ряде случаев наблюдается нарушение функции половых желез: снижение либидо и потенции — у мужчин, дисменорея и аменорея— у женщин. При развитии портальной гипертензии периодически возникают носовые, геморроидальные и пищеводные кровотечения.
Отмечается умеренная бледность кожи, иногда с легкой субиктеричностью; выраженная желтуха встречается относительно редко — в 10— 12 % случаев. Примерно у трети больных можно обнаружить единичные либо множественные телеангиэктазии, гиперемированную (печеночную) ладонь; у мужчин — нередко гинекомастию.
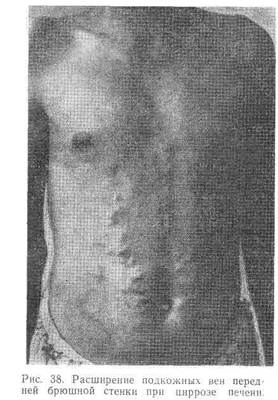
При физическом обследовании брюшной полости в ряде случаев отмечается метеоризм, часто расширение подкожных вен живота (рис. 38). Как правило, в начальной стадии печень увеличенная, плотная, с заостренным краем; часто прощупывается увеличенная селезенка.
В моче обычно обнаруживается уробилин, уровень билирубина крови большей частью незначительно повышен, и только в отдельных случаях наблюдается выраженная гипербилирубинемия. Недостаточность печени, вначале слабо выраженная, нарастает по мере прогрессирования цирроза. Однако уже в начале заболевания наблюдается умеренная гипопротеинемия с гипоальбуминемией и гипергаммаглобулинемией.
Рентгенологически можно установить варикозное расширение вей нижней части пищевода, иногда и кардиального отдела желудка. Нередко отмечается варикозное расширение прямокишечных вен. Скорость портального кровообращения замедлена. Йодкалиевое время увеличено (свыше 6 мин). При сканировании отмечается уменьшение печени, неравномерность и снижение поглощения индикатора.

Во втором, асцитическом, периоде на первый план выступают признаки выраженной портальной гипертензии. Отмечаются значительное исхудание, утрата работоспособности, прогрессирующее увеличение живота асцит (рис. 39).
На коже живота видны резко расширенные, узловатые и набухшие вены, «голова медузы»; ток крови в них направлен от пупка к грудной полости, в чем нетрудно убедиться, надавливая пальцем на вену.
В результате нарушения оттока крови из системы воротной вены и портальной гипертензии развивается асцит. В случаях умеренного асцита при помощи баллотирующей пальпации иногда удается определить увеличение печени, а нередко и селезенки. Однако чаще печень не прощупывается в связи с резким сморщиванием. Наряду с прогрессированием портальной гипертензии нарастает анемия, появляются признаки эндогенного гиповитаминоза А и В: сухость и шелушение кожи, хейлоз, «куриная слепота» (гемералопия), периферический неврит и др.
Постепенно нарастает недостаточность печени, усугубляется анемия, появляются лейкопения и тромбоцитопения, что частично обусловлено гиперспленизмом.
Третий — финальный, или кахектический, период портального цирроза характеризуется резким истощением больного, на фоне которого особенно выделяется значительное увеличение живота (асцит). Изредка в этом периоде асцит уменьшается или вовсе исчезает. Недостаточность печени нарастает, нередко развиваются желтуха, кома, являющаяся причиной смерти. Чаще смерть наступает от интеркуррентных заболеваний или от профузных кровотечений из варикозно расширенных вен. Обычно заболевание протекает волнообразно, длительно, иногда до 10—12 лет.
Билиарный (холестатичеекий) цирроз встречается реже двух предыдущих форм (по данным различных авторов, в 5—12% случаев). Болеют преимущественно женщины в возрасте свыше 45 лет. Развитие билиарного цирроза связано с длительным существованием активно протекающих хронических воспалительных заболеваний желчных путей, особенно холангиолита и холангиогепатита, нередко на почве затяжного или часто повторяющегося холестаза при закупорке внепеченочных желчных протоков камнем с последующим присоединением инфекции. В отдельных случаях к развитию подострого билиарного цирроза печени могут привести холестатические формы вирусного гепатита. Билиарный цирроз печени может развиться и при наличии длительного внутрипеченочного холестаза, что послужило основанием обозначать его как первичный, в отличие от вторичного, связанного с заболеваниями внепеченочных желчных протоков.
Некоторые авторы рассматривают билиарный цирроз как заболевание аутоагрессивного генеза, связанное с генетическим изменением чувствительности к различным воздействиям.
Клиника билиарного цирроза характеризуется в первую очередь признаками хронического нарушения отделения желчи и периодически обостряющегося воспалительного процесса в желчных протоках. Поэтому характерна часто наблюдаемая интермиттирующая желтуха, сменяющаяся субиктеричностью, лихорадка нередко сопровождается ознобом, в частности отмечаются «печеночные свечи» — повышение температуры тела до 40 °С (Ф. Г. Яновский). Нередки случаи цирроза, длительно протекающего без выраженной желтухи, сопровождающегося только субиктеричностью.
Одним из ранних симптомов заболевания является зуд кожи. Он может быть локальным (в правой подлопаточной области, на спине, груди). Отмечается боль в правой подреберной области, временами значительно обостряющаяся, с типичным распространением вправо и вверх. Иногда на фоне субиктеричной или желтушной окраски кожи наблюдаются участки коричневатой пигментации, которые часто локализуются вокруг сосков, на шее. Часты липоидные отложения у внутреннего угла глаз (ксантелазмы). Вследствие хронической задержки поступления желчи в пищевой канал иногда возникают дистрофические изменения в костях, обусловливающие боль в них. В ряде случаев наблюдается утолщение концевых фаланг пальцев в виде барабанных палочек, а ногти приобретают форму часовых стекол.
Особенно часты изменения костей при первичном билиарном циррозе печени, проявляющиеся системным остеопорозом, наиболее выраженным в губчатых костях (позвонках, ребрах, костях таза). На фоне резко выраженного остеопороза возможны патологические переломы костей.
При пальпации живота, как правило, определяется увеличенная, обычно с ровной поверхностью, плотная печень, которая в конечном периоде может уменьшаться, а ее поверхность при этом приобретает неровный, зернистый характер. Увеличение селезенки наблюдается обычно в поздних стадиях заболевания и выражено незначительно. Признаки портальной гипертензии выявляются редко, асцит развивается как исключение и только в конечной стадии заболевания.
Характерно наличие в желчи, полученной при зондировании, элементов воспаления (слизи, лейкоцитов, эпителиальных клеток). Отмечается стойкая билирубинемия. Часто выявляется гиперхолестеринемия. Другие показатели недостаточности печени, за исключением гипергаммаглобулинемии и повышения содержания в крови β-липопротеидов, обычно выражены нерезко. Экскреторная функция печени, определяемая с помощью бромсульфалеиновой пробы или радионуклидным методом (с бенгальской розовой, меченной радиоактивным йодом), значительно нарушена. Часто отмечается умеренная анемия. периодический лейкоцитоз и увеличение СОЭ.
Течение билиарного цирроза, особенно при лечении, более благоприятное, по сравнению с двумя предыдущими формами цирроза, и нередко длится 10—15 лет. Трудоспособность больных длительно сохранена, однако в период обострений нарушается. Смерть может наступить от недостаточности печени, но чаще в связи с интеркуррентными заболеваниями.
Пигментный цирроз (гемохроматоз) был впервые описан под названием «бронзовый диабет» в 1865 г. французским клиницистом Труссо; термин «гемохроматоз» предложил в 1889 г. Реклингхаузен. Заболевание встречается редко и почти всегда у мужчин в возрасте свыше 40 лет.
Этиология неясна. В отдельных случаях, по-видимому, имеют значение алкоголизм, белковое голодание, вирусные инфекции. Наряду с развивающимися цирротическими изменениями в печени и поджелудочной железе с преимущественным, фиброзом ее островкового аппарата наблюдается отложение железосодержащего пигмента (гемосидерина), накапливающегося в гепатоцитах, звездчатых ретикулоэндотелиоцитах, строме печени и в значительной степени — в поджелудочной железе. Нарушение обмена железа может быть результатом угнетения синтеза трансферрина, вызванного первичным заболеванием печени, а также повышенным всасыванием железа в кишках в связи с заболеванием поджелудочной железы. В коже откладывается родственный гемосидерину пигмент меланин.
Ведущими клиническими симптомами заболевания являются изменение окраски кожи, которая становится темной, бронзового оттенка, с примесью желтушности, увеличенная плотная печень, сахарный диабет (гипергликемия и гликозурия) при незначительном нарушении внешнесекреторной функции поджелудочной железы.
Гепатолентикулярная дегенерация (болезнь Коновалова — Вильсона). Заболевание встречается редко и, как считают, вызывается недостаточным синтезом в организме церулоплазмина (белка типа α-глобулина, связывающего медь), что приводит к нарушению метаболических процессов в тканях, развитию цирроза печени и прогрессирующему двустороннему поражению чечевицеобразных и хвостатых ядер головного мозга. Однако многие вопросы патогенеза еще остаются нерешенными. Содержание меди в сыворотке крови обычно резко снижено, а выделение ее с мочой повышено. Понижена активность церулоплазмина крови.
Клинически заболевание проявляется признаками, типичными для портального цирроза печени, сочетающимися с характерными неврологическими симптомами (хорееподобный тремор, подергивания, распространенная мышечная ригидность, нарушение равновесия, глотания (дисфагия), речи (дизартрия) и почерка, частое снижение интеллекта, иногда нарушение психики).
Патогномоничным признаком заболевания является роговичное кольцо Кайзера — Флейшера, образующееся вследствие отложения зелено-бурого пигмента, содержащего медь, по периферии роговицы. Это кольцо видно невооруженным глазом. Нередко отмечается наличие нефротического синдрома.
Различают острую и хроническую формы заболевания. Острая приводит к быстрой гибели больных, при хронической больные живут 5— 10 лет.
Дифференциальный диагноз цирроза печени при развернутой картине не встречает затруднений. Его приходится в ряде случаев дифференцировать от рака, сифилиса и эхинококкоза печени. На ранних стадиях заболевания дифференциальный диагноз проводится с хроническим гепатитом и холангиогепатитом, что весьма затруднительно. Некоторую помощь в таких случаях оказывают результаты лапароскопического исследования и пункционной биопсии печени, выявление начальных признаков портальной гипертензии, в том числе и удлинение скорости портального кровотока, спленопортографическое рентгенологическое исследование, повышение портального давления, определяемое с помощью сплено- и гепатоманометрии, в меньшей мере — данные биохимического исследования крови.
О циррозе печени также свидетельствует наличие телеангиэктазий, печеночной ладони, пальцев в виде барабанных палочек и ногтей в виде часовых стекол, плотность печени и неровность ее поверхности, а также спленомегалия.
Дифференциальный диагноз цирроза печени с застойным, или кардиальным, циррозом основывается на наличии при последнем других признаков хронической недостаточности кровообращения: цианоза, отеков, одышки, изменений в сердце.
В ряде случаев приходится проводить дифференциальный диагноз с хроническим лейкозом, лимфогранулематозом и другими заболеваниями системы крови, при которых существенную помощь оказывает исследование морфологического состава периферической крови или костномозгового пунктата, добываемого с помощью стернальной пункции.
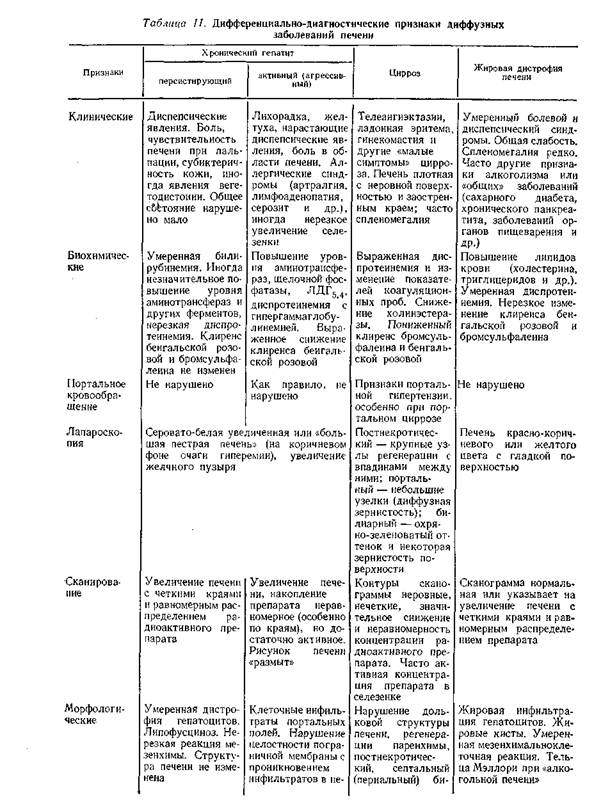
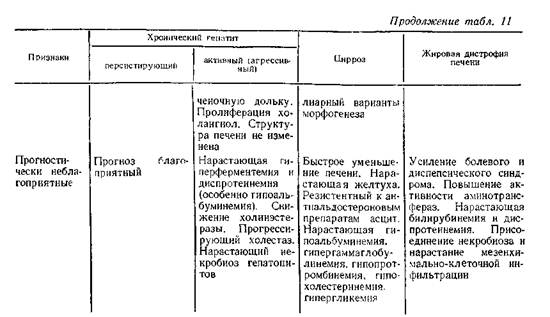
В табл. 11 приведены дифференциально-диагностические признаки диффузных заболеваний печени.
Прогноз. В среднем течение цирроза печени составляет 4—6 лет. При этом наибольшая длительность заболевания с большей продолжительностью трудоспособности наблюдается при билиарном циррозе (до 10—15 лет), затем портальном и, наконец, постнекротическом.
Лечение при хроническом гепатите и циррозе печени во многом сходно. В период обострения заболевания необходим постельный режим, лучше всего в условиях терапевтического гастроэнтерологического стационара. Назначается диета № 5 с достаточным количеством полноценных белков (100—120 г в сутки), обязательным включением творога и легкоусвояемых углеводов (500 г). При хорошей переносимости допускается суточное количество жиров до 60— 75 г преимущественно растительного происхождения, а также сливочное масло.
Диета должна быть богата витаминами А, группы В, аскорбиновой кислотой, рутином (пивные дрожжи, зеленые овощи, фрукты). Соль ограничивается до 5—7 г в сутки, а при асците — до 2—4 г с одновременным ограничением жидкости.
При компенсированном хроническом гепатите и циррозе печени вне обострения показаны препараты печени (витогепат, сирепар и др.), а также глутаминовая кислота, липоевая кислота, липам ид, рибоксин. Лив 52, эссенциале, легален, силибор. Последние, как полагают, обладают гепатозащитными свойствами.
Эффективна комплексная витаминотерапия: тиамин, пиридоксин и никотиновая кислота — 50 мг; рибофлавин — 20 мг; аскорбиновая кислота 300—500 мг; ретинол — 1 мг; цианокобаламин — 50 мкг; викасол внутрь либо парентерально. Назначают глюкозу подкожно (500 мл 5 % раствора) либо внутривенно (40 мл 40 % раствора), что улучшает гликогенизацию печени, а при внутривенном введении действует и мочегонно. Целесообразно сочетание внутривенного введения гипертонического раствора глюкозы (20 мл 40 % раствора) с подкожными инъекциями инсулина (8—10 ЕД).
Улучшает кровоток в печени и действует мочегонно эуфиллин (10 мл 2,4 % раствора внутривенно с 10 мл 40 % раствора глюкозы).
Назначают липотропные вещества: холина хлорид внутривенно капельно (200 мл 1 % раствора) с изотоническим раствором натрия хлорида или глюкозы либо внутрь (по чайной ложке 20 % раствора), липоевую кислоту (0,02 г 3 раза в день), метионин (0,3 г 3 раза в день). Назначение липотропных веществ особенно показано при жировой дистрофии печени и недостаточном белковом питании больных. Однако следует избегать избыточного введения липотропных веществ, так как известна их токсичность, например метионина.
Эффективна гормональная терапия, особенно при ранних формах хронического гепатита, прогрессирующем активном хроническом гепатите и циррозе печени с выраженными явлениями гиперспленизма, гемолитической анемией, а также при первичном билиарном циррозе. Рекомендуют средние дозы гормонов (кортизона—100—150 мг, преднизолона — 30—50 мг, триамцинолона — 12—24 мг, дексаметазона — 2—4 мг в день) короткими курсами (до 20 дней) при асцитической и билиарной форме и более длительными (несколько месяцев) в поддерживающих дозах при начальных и активных формах гепатита и цирроза печени. Гормональную терапию сочетают с приемом калия хлорида (3—6 г в день). В случаях активного течения гепатита можно применить с осторожностью небольшие дозы иммунодепрессивных средств: меркаптопурина по 50—100 мг в сутки на протяжении 2—4 недель, иногда 2—3 месяцев (следить за морфологическим составом крови), а также азатиоприна (имурана), особенно в тех случаях, когда противопоказаны кортикостероиды (сопутствующий сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки). При билиарном циррозе печени некоторые авторы отмечают временный положительный эффект от применения пеницилламина (по 150—300 мг в сутки на протяжении 1—1,5 лет).
При наличии инфекции желчных путей показаны желчегонные средства (см. с. 371), антибиотики. Обязательны дуоденальные зондирования с лечебной целью.
При зуде кожи назначают антигистаминные средства — димедрол (0,05 г), супрастин (0,025 г) 3 раза в день; никотиновую кислоту; холестирамин (12—16 г в сутки); 5— 10 мл 0,5 % раствора новокаина внутривенно; растирают кожу ломтиками лимона, спиртовым раствором ментола, назначают ванны на ночь.
В асцитической стадии следует ограничить прием соли и жидкости. Целесообразно назначение спиронолактона (альдактона) до 150—200 мг в сутки в течение 2—3 недель; прогестерона— по 25—100 мг ежедневно в течение 7—10 дней; диуретических средств внутрь: фуросемида (лазикса) —до 80—160 мг в день, дихлотиазида (гипотиазида) — 100 мг; повторное переливание плазмы. Применяют и оперативное лечение (оментопексию, портокавальный анастомоз и д-р.).
Физиотерапевтическое лечение — диатермия, индуктотермия, ультразвук на область печени, ионофорез с двух полюсов с магния сульфатом, растворами новокаина или йода.
Курортное лечение при хроническом гепатите показано вне обострения и при циррозе печени в стадии компенсации на следующих курортах: Ессентуки, Железноводск, Трускавец, Моршин, Миргород, Березовские минеральные воды и в местных профильных санаториях.
Профилактика хронического гепатита и цирроза печени: предупреждение и настойчивое лечение при остром гепатите, в частности вирусном; диспансерное наблюдение и трудоустройство больных, перенесших вирусный гепатит (облегченная физическая работа в первые шесть месяцев, исключающая воздействие токсических веществ); профилактика и лечение при хронических интоксикациях и инфекциях (туберкулезе, бруцеллезе, малярии и др.), а также хронических воспалительных заболеваниях желчных путей и пищевого канала; предупреждение отравлений и интоксикаций; борьба с курением и употреблением алкоголя; рациональное питание.
Трудоспособность больных циррозом печени частично сохранена в первом периоде заболевания. Однако больные подлежат трудоустройству, предусматривающему освобождение от тяжелого физического труда, от работы, связанной с ходьбой, сотрясением тела, длительным вынужденным наклонным положением, в неблагоприятных внешних условиях.
Во втором периоде заболевания больные нетрудоспособны, им, как правило, устанавливают инвалидность II группы, в третьем периоде — I группы.
Использованная литература:
1. Внутренние болезни / Под. ред. проф. Г. И. Бурчинского. ― 4-е изд., перераб. и доп. ― К.: Вищашк. Головное изд-во, 2000. ― 656 с.